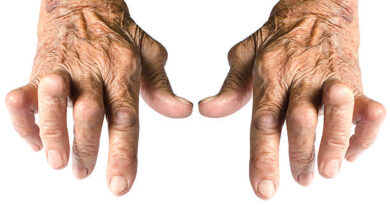
Wat is reumatoïde artritis?
Bij reumatoïde artritis krijg je last van gewrichtsontstekingen. Reumatoïde artritis noemen we afgekort ook wel: RA. RA is een aandoening die lang aanhoudt: het is een dus een ‘chronische’ aandoening.
Je klachten verlopen wisselend. Je hebt periodes waarin je (veel) last hebt van gewrichtsontstekingen. Maar je hebt ook periodes waarin je weinig of geen gewrichtsontstekingen hebt.
RA is een auto-immuunziekte: je afweersysteem keert zich tegen je eigen lichaam.
Reumatoïde artritis kan sluipend beginnen of plotseling ontstaan.
Reumatoïde artritis komt op alle leeftijden voor. Vrouwen hebben vaker RA dan mannen.
Bekijk hieronder een filmpje van behandelcentrum Reade over reumatoïde artritis:
Hoe ontstaat reumatoïde artritis ?
We weten nog niet precies waardoor reumatoïde artritis (RA) ontstaat.
Auto-immuunziekte
Wel is duidelijk dat bij RA je afweersysteem als het ware ‘op hol’ slaat waardoor je afweersysteem denkt dat goede (lichaamseigen) cellen kwade indringers zijn. Je afweersysteem wil die indringers verdrijven. Hierdoor komen bepaalde stoffen (ontstekingseiwitten) vrij waardoor ontstekingen ontstaan in gewrichten, pezen, spieren of organen. Je immuunsysteem keert zich als het ware tegen je eigen lichaam. Daarom is reumatoïde artritis een auto-immuunaandoening.
Reumatoïde artritis is geen erfelijke ziekte. Wel komt RA soms voor bij meerdere mensen uit een familie.

Omgevingsfactoren
Omgevingsfactoren hebben invloed op het ontstaan van RA. Zo hebben mensen die roken een grotere kans op het krijgen van RA dan mensen die niet roken.
Welke klachten heb je bij reumatoïde artritis ?
Gewrichtsontstekingen
Bij reumatoïde artritis heb je vooral last van gewrichtsontstekingen in meerdere gewrichten. Bij een gewrichtsontsteking heb je de volgende klachten. Je gewricht:
- doet pijn
- is gezwollen
- is stijf
- voelt warm aan
- kun je minder goed bewegen
Vermoeidheid
Vaak hebben mensen met een auto-immuunziekte als RA last van vermoeidheid. Meestal zijn er verschillende factoren die de vermoeidheid veroorzaken en in stand houden. Vermoeidheid kan een direct gevolg van de aandoening zijn, maar ook een bijwerking van de medicijnen die je gebruikt. Ook kan pijn je ’s nachts uit je slaap houden, waardoor je overdag moe bent.
Andere klachten
Naast de gewrichtsontstekingen heb je soms last van andere klachten. Voorbeelden hiervan zijn:
- ontsteking van de pezen of peesaanhechtingen
- ontstekingen van slijmbeurzen
- stijve of zwakke spieren
Hoe wordt de diagnose reumatoïde artritis gesteld ?
Je arts baseert de diagnose meestal op je klachten, het lichamelijk onderzoek en het bloedonderzoek.
Bij het lichamelijk onderzoek kijkt je arts naar ontstekingsverschijnselen aan je gewrichten en pezen. Ook let je arts op de beweeglijkheid van je gewrichten.
Bloedonderzoek
Met het bloedonderzoek wil je arts weten of er ontstekingswaarden in je bloed aanwezig zijn. Daarnaast kijkt je arts of er antistoffen in je bloed zitten, zoals de reumafactor en de ACPA of anti-CCP test. Dit zijn eiwitten die met je afweersysteem te maken hebben.
Röntgenfoto’s
Daarnaast doet je arts vaak aanvullend onderzoek. Hij laat een of meerdere röntgenfoto’s maken om te kijken of er afwijkingen van gewrichten in je armen of benen zichtbaar zijn.
Hoe verloopt reumatoïde artritis ?
Reumatoïde artritis verloopt bij iedereen anders. Meestal wisselen periodes waarin je veel klachten hebt zich af met rustige periodes waarin je spontaan minder klachten krijgt. Ook hebben medicijnen daar veel invloed op.
Factoren die van invloed zijn
Er zijn factoren die van invloed zijn op het verloop van reumatoïde artritis:
- Stress: door (langdurige) stress loop je een groter risico dat je gewrichtsklachten verergeren.
- Hormonen: hormonen lijken het klachtenpatroon bij reumatoïde artritis te kunnen beïnvloeden. Tijdens de menstruatie en in de menopauze zijn de klachten vaak heviger. Terwijl zwangere vrouwen juist vaak minder last van de aandoening hebben. Hoe dit komt is nog onduidelijk. Krijg je tijdens een hormoonschommeling, zoals de menopauze meer last van je klachten, dan hoeft dit niet altijd te betekenen dat de aandoening zelf actiever is geworden. Heb je meer klachten gekregen, bespreek dit altijd me je arts. Die kan onderzoeken of een aanpassing van je behandeling nodig is.
Hart- en vaatziekten
Door de gewrichtsontstekingen heb je een hoger risico om hart- of vaatziekten te krijgen dan mensen zonder RA. Dit komt doordat de ontstekingen ook de vaatwanden aan kunnen tasten. Het is daarom belangrijk om andere risicofactoren zoveel mogelijk te beperken. De risicofactoren die, naast de RA, een verhoogd risico op hart- en vaatziekten geven zijn onder meer:
- roken
- verhoogde bloeddruk
- te hoog cholesterolgehalte in het bloed
- suikerziekte
- overgewicht
Overleg met je arts of je extra risico loopt, en wat jullie daar samen aan kunnen doen.
Extra klachten
Bij reumatoïde artritis kunnen extra klachten (complicaties) optreden. Dit komt niet bij iedereen voor. Enkele voorbeelden zijn:
- Peesruptuur: soms raakt een pees ontstoken. Als de ontsteking langdurig blijft bestaan, is er een groter kans dat er een scheurtje in je pees ontstaat of afscheurt. Als je pees afscheurt heb je geen pijnklachten, wel merk je dat je je gewricht niet goed beweegt.
- Synoviale cyste: een synoviale cyste is een zwelling bij een gewricht. Het kan aanvoelen als een bult. Meestal ontstaat zo’n bult in je knie. Dit wordt ook wel een ‘Bakerse cyste’ genoemd.
De cyste ontstaat doordat een gewrichtsontsteking het gewrichtskapsel verzwakt. Hierdoor kan het gaan uitpuilen van je knie naar je knieholte. Een cyste kan aanwezig zijn zonder dat je dit merkt, maar kan ook groeien en zelfs barsten. Een synoviale cyste komt ook wel eens in je schouder voor.
Als een synoviale cyste barst, lekt deze vocht en dat vocht zakt in je onderbeen of in je bovenarm. Hierdoor wordt je onderbeen, kuit, voet of je bovenarm dik en pijnlijk. Daardoor lijkt het vaak op een trombosebeen of trombosearm. Je arts stelt de diagnose aan de hand van je klachten. En hij maakt daarbij ook echo (of ‘echogram’). - Zenuwaandoeningen: een zenuw kan geïrriteerd raken door druk van buitenaf. Als dit lang aanhoudt krijg je soms last van uitvalsverschijnselen. De bekendste is het carpaaltunnelsyndroom (CTS) in de pols.
- Carpaaltunnelsyndroom: dit ontstaat door een ontsteking in de peesscheden in je pols. Bij deze ontsteking raakt je pols gezwollen. Hierdoor komt de zenuw, die door de pols loopt, klem te zitten. Je merkt dit vaak het eerst aan tintelingen in je middelste 3 vingers en aan minder gevoel in je vingers. Als de situatie lang blijft bestaan, kun je uitvalsverschijnselen krijgen. Wanneer de aandoening op tijd wordt ontdekt en behandeld, kan je daar goed van herstellen.
- Botontkalking (osteoporose): osteoporose kan een gevolg zijn van reumatoïde artritis. Dan heet het ‘secundaire osteoporose’. Bij osteoporose worden je botten brozer en het bot verandert van structuur. Daardoor kunnen je botten sneller breken. Je merkt er zelf pas iets van als je iets breekt.
Zowel mannen als vrouwen met reumatoïde artritis hebben meer kans op osteoporose. Je hebt een grotere kans op het krijgen van osteoporose door:
⋅ weinig beweging
⋅ een bijwerking een behandeling met corticosteroïden
Welke behandelingen kunnen je helpen ?
Medicijnen
Medicijnen helpen vaak goed bij het verminderen van je gewrichtsontstekingen. Omdat bij reumatoïde artritis je immuunsysteem te hard werkt, krijg je één of meerdere medicijnen om je immuunsysteem te remmen.
Daarnaast krijg je vaak pijnstillers voorgeschreven.
Veel gebruikte medicijnen bij reumatoïde artritis zijn:
- ontstekingsremmende pijnstillers (NSAID’s)
- klassieke reumaremmers (csDmards)
- biologische medicijnen (bDmards)
- tsDmards waaronder JAK remmers
- corticosteroïden, zoals prednison.
Wat is ‘treat to target’?
Treat to target betekent letterlijk: behandelen met een afgesproken doel. In de praktijk betekent dit dat je, samen met je reumatoloog, beslist naar welk doel je in je behandeling toewerkt.
Hoe werkt ’treat to target’?
Je arts en jij passen je medicijngebruik aan op basis van regelmatige bloedtests, onderzoeken of scorelijsten en jouw ervaringen. Zodat je met je behandeling het doel bereikt dat jullie samen hebben besproken.
Dit doel kan bijvoorbeeld zijn dat je zo min mogelijk last van je gewrichten hebt. Of bijvoorbeeld dat je gewrichtsontstekingen zodanig uitgedoofd zijn, dat je reuma in de sluimerstand staat. Weer kunnen sporten of blijven werken zijn ook doelen.
Gaat het langere tijd goed, en is het doel bereikt? Samen met je reumatoloog bekijk je of je je medicijnen geleidelijk aan kunt verminderen.
Behandelaars
Voor de behandeling van reumatoïde artritis kom je bij een reumatoloog. Afhankelijk van je klachten , krijg je hulp of behandeling van andere behandelaars. Denk aan:
- een fysiotherapeut die je helpt en adviseert met het soepel houden van je gewrichten en het sterk houden van je spieren. Vaak krijg je oefeningen die je zelf kan doen.
- een reumaverpleegkundige die met je meedenkt over het omgaan met je aandoening.
- een ergotherapeut die je kan helpen met het omgaan met vermoeidheid en eventueel andere aanpassingen
Aanvullende behandelingen
Er bestaan veel soorten alternatieve behandelingen.
Het volgen van een reumakuur heeft bij een aantal mensen met reumatoïde artritis een positief effect.
Soms merken mensen met een reumatische aandoening een positief effect van alternatieve behandelingen. Overleg altijd eerst met je arts voordat je met een alternatieve behandeling begint omdat die die bijwerkingen kan geven of een wisselwerking kan hebben met de medicijnen die je gebruikt.
Meer informatie
Heb je vragen? Stel deze aan je reumatoloog of huisarts.
Bron : ReumaNederland